Ստրեպտոկոկային ֆարինգիտ
Ստրեպտոկոկային ֆարինգիտ, կոկորդի հետին պատի ինֆեկցիոն ախտահարում, որն ընդգրկում է նաև նշագեղձերը։ Պատճառը A խմբի ստրեպտոկոկերն են[1]։ Հաճախ հանդիպող ախտանիշներն են՝ տենդը, կոկորդի ցավը, կարմրած նշագեղձերը և մեծացած պարանոցային ավշային հանգույցները[1]։ Հնարավոր է նաև գլխացավ, սրտխառնոց և փսխում[1]։ Քութեշը հայտնի է հղկաթղթի նման ցանով, որը հանդիպում է ստրեպտոկոկային ախտահարման ժամանակ[2]։ Ախտանիշներն առաջանում են վարակվելուց մոտ երեք օր հետո և անցնում են 7-10 օրից[2][3]։
| Ստրեպտոկոկային ֆարինգիտ | |
|---|---|
 ինֆեկցիոն հիվանդություն | |
| Տեսակ | վարակիչ հիվանդություն |
| Պատճառ | A խմբի ստրեպտոկոկ |
| Հիվանդության ախտանշաններ | տենդ, կոկորդի ցավ, մեծացած ավշային հանգույց |
| Բուժաքննություն | throat swab? և Արագ թեստ A խմբի ստրեպտոկոկոկուսի համար |
| Բժշկական մասնագիտություն | ականջաքթակոկորդաբանություն և վարակաբանություն |
| ՀՄԴ-9 | 034.0 |
| ՀՄԴ-10 | J02.0 |
| Ախտորոշում | կոկորդի քսուքի ցանքս, ստրեպ թեստ |
| Տարբերակիչ ախտորոշում | Էպիգլոտիտ,ինֆեկցիոն մոնոնուկլեոզ, վիրուսային ֆարինգիտ, Լյուդվիգի անգինա, հարնշիկային և հետըմպանային թարախակույտ |
| Բուժում | պարացետոլը (ացետամինոֆեն), ՈՍՀԲ, հակաբիոտիկներ |
| Կանխարգելում | ձեռքերի լվացում |
| Հաճախություն | 5-40% |
Ստրեպտոկոկային ֆարինգիտը տարածվում է հիվանդից օդակաթիլային ճանապարհով[1]։ Այն կարող է տարածվել ուղղակի և անուղղակի ճանապարհով՝ դիպչելով վարակված իրերին և հետո դիպչելով բերանին, քթին կամ աչքերին[1]։ Մարդկանց մի մասը կարող է լինել կրող և չունենալ ախտանիշներ[1]։ Այն տարածվում է նաև A խմբի ստրեպտոկոկերով վարակված մաշկով[1]։ Ախտորոշման ոսկե ստանդարտ է հանդիսանում կոկորդի քսուքի ցանքսը, կատարվում է նաև արագ անտիգենի հայտնաբերման թեստը[4]։
Կանխարգելումը ներառում է ձեռքերի հաճախակի լվացումը և անհատական սպասքի օգտագործումը[1]։ Ոչ մի պատվաստանյութ չկա հիվանդության դեմ[1]։ Բուժումը հակամանրէային դեղերով ցուցված է միայն հաստատված ախտորոշման դեպքում[4]։ Բուժումը սկսելուց հետո հիվանդները պետք է առնվազն 48 ժամ զերծ մնան ուրիշների հետ շփվելուց[1]։ Ցավի դեպքում կիրառում են պարացետոլ (ացետամինոֆեն) և ոչ ստերոիդ հակաբորբոքային դեղեր (ՈՍՀԲԴ)՝ Իբուպրոֆեն[5]։
Ստրեպտոկոկային ինֆեկցիան հաճախ է հանդիպում երեխաների մոտ[2]։ Հանդիպման հաճախականությունը նրանց մոտ կազմում է 15–40%[6][7] և 5–15% մեծահասակների մոտ[8]։ Հիվանդությունը դրսևորվում է ձմռանը և վաղ գարնանը[7]։ Բարդություններն են ռևմատիկ տենդը և հարնշիկային թարախակույտը[1][2]։
Ախտանիշներ
խմբագրելՏիպիկ ախտանիշներն են՝ կոկորդի ցավը, բարձր աստիճանի տենդը մինչև 38 °C (100 °F), նշիկային էքսուդատները (թարախ նշիկների վրա) և մեծացած պարանոցային ավշային հանգույցները[7]։
Այլ ախտանիշներ են ՝ գլխացավ, սրտխառնոց և փսխում, որովայնային ցավ[9], մկանային ցավ[10], քութեշանման ցան կամ քմային պետեխիաներ՝ ոչ հաճախ հանդիպող, բայց շատ բնութագրական[7]։
Ախտանիշները առաջանում են վարակվելուց մոտ երեք օր հետո և անցնում են 7-10 օրից[3][7]։
Ստրեպտոկոկային ֆարինգիտին ոչ տիպիկ են կարմիր աչքերը, ձայնի խռպոտությունը, քթից արտադրությունը կամ բերանի խոռոչի խոցերը։ Ոչ բնութագրական է նաև տենդի բացակայությունը[8]։
-
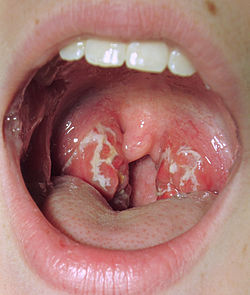
Լայն բացած բերան կոկորդի պատկերով։ Կոկորդի ինֆեկցիա,որի ցանքսը եղել է դրական A խմբի ստրեպտոկոկի նկատմամբ։ Առկա են մեծացած նշագեղձեր սպիտակ էքսուդատով։
-
Լայն բացած բերան կոկորդի պատկերով։
Առկա են պետեխիաներ կամ փոքր կարմիր կետիկներ փափուկ քիմքի վրա։ Սրանք ոչ հաճախակի հանդիպող, բայց շատ բնութագրական են ստրեպտոկոկային ֆարիգիտի ժամանակ։[7] -
Կոկորդի հետին պատին առկա մեծացած նշագեղձեր՝ պատված սպիտակ էքսուդատով։
8 տարեկան երեխայի մոտ տիպիկ նշիկային էքսուդատ, որի ցանքսը եղել է դրական ստրեպտոկոկային ֆարինգիտի նկատմամբ։
Պատճառներ
խմբագրելՍտրեպտոկոկային ֆարինգիտի պատճառը հանդիսանում է A խմբի β-հեմոլիտիկ ստրեպտոկոկը (անգլ․՝ GAS or S. pyogenes)[11]: Պատճառների մեջ ներառված են նաև ոչ A խմբի β-հեմոլիտիկ ստրեպտոկոկը և ֆուզոբակտերիումը[7][10]։ Տարածվում է հիվանդից սերտ կոնտակտի միջոցով։ Բազմամարդ տարածություններում, ինչպիսիք են դպրոցները, բանակը վարակվելու ռիսկը ավելի բարձր է[10][12]։ Չոր փոշու մեջ բակտերիան վարակիչ չէ, իսկ խոնավ վայրերում, օրինակ՝ խոզանակի վրա, բակտերիան կարող է մնալ մինչև 15 օր[10]։ Վարակված սնունդը կարող է հիվանդության բռնկումների պատճառ դառնալ, բայց շատ հազվադեպ[10]։ Երեխաների 12%-ը ովքեր չունեն ախտանշաններ, հանդիսանում են A խմբի ստրեպտոկոկի կրողներ[6] և բուժումից հետո մոտավորապես 15%-ը շարունակում են հանդիսանալ իսկական կրողներ[13]։
Ախտորոշում
խմբագրել| Միավոր | Ստրեպի հավանականություն | բուժում |
|---|---|---|
| <1 | <10% | ո՛չ բուժում, ո՛չ ցանքս |
| 2 | 11–17% | հակաբիոտիկներ |
| 3 | 28–35% | |
| 4 or 5 | 52% | էմպիրիկ հակաբիոտիկներ |
Ախտորոշումը գնահատելու բազմաթիվ համակարգեր կան, բայց համընդհանուր օգտագործման համար ոչ բոլորն են ինֆորմատիվ[14]։ Հիմնական գնահատման համակարգը Ցենտորի չափորոշիչներն են, որոնք ներառում են 5 չափորոշիչներ[7]։
Ամեն չափորոշիչի տրվում է մեկ միավոր[7]՝
- հազի բացակայություն
- այտուցված և լարված պարանոցային ավշային հանգույցներ
- ջերմաստիճանի բարձրացում >38.0 °C (100.4 °F)
- նշագեղձերի այտուց և էքսուդատ
- մինչև 15 տարեկան
Մեկ միավորի դեպքում չի պահանջվում ո՛չ բուժում, ո՛չ ցանքս եթե չկան բարձր ռիսկի գործոններ, օրինակ՝ ընտանիքում հիվանդության առկայությունը[7]։
Ինֆեկցիոն հիվանդությունների Ամերիկյան կազմակերպությունը խորհուրդ է տալիս կատարել էմպիրիկ բուժում, իսկ ցանքսից հետո նշանակել ընտրողական հակամանրէային դեղամիջոց[8]։
Լաբորատոր թեստեր
խմբագրելՈսկե ստանդատ է հանդիսանում կոկորդի քսուքի ցանքսը[15], որի զգայունությունը կազմում է 90–95%[7]: Արագ ստրեպ թեստը (նաև կոչվում է արագ անտիգենի հայտնաբերման թեստ) նույնպես կարող է կիրառվել։ Չնայած արագ ստրեպ թեստը արագ է, բայց այն ունի ցածր զգայունություն(70%) և վիճակագրորեն հավասար սպեցիֆիկություն(98%) ինչ և կոկորդի քսուքի ցանքսը[7]։ Այն տարածություններում, որտեղ ռևմատիկ տենդը այդքան տարածված չէ, բացասական արագ ստրեպ թեստը բավական է հիվանդությունը ժխտելու համար[16]։
Դրական կոկորդի քսուքի ցանքսը կամ արագ ստրեպ թեստը ախտանիշների առկայության հետ միասին հաստատում են ախտորոշումը[17]։ Մեծահասակների մոտ բացասական թեստը բավական է հիվանդությունը բացառելու համար։ Այնուամենայնիվ երեխաների մոտ խորհուրդ է տրվում կատարել կոկորդի քսուքի ցանքս[8]։ Անախտանիշ մարդկանց մոտ այս հետազոտությունները չեն հանդիսանում պարտադիր, քանի որ պոպուլյացիայի մի մասը հանդիսանում է ստրեպտոկոկային մանրէի կրող իրենց կոկորդում առանց հետևանքների[17]։
Տարբերակիչ ախտորոշում
խմբագրելԴժվար է կատարել կլինիկական ախտորոշում, քանի որ ստրեպտոկոկային ֆարինգիտի ախտանիշները համընկնում են այլ վիճակների հետ[7]։ Հազը, քթից արտադրությունը, դիարեան և կարմիր, գրգռված աչքերը տենդի և կոկորդի ցավի հետ միասին ավելի բնութագրական են վիրուսային ինֆեկցիայի համար[7]։ Զգալի մեծացած ավշային հանգույցները կոկորդի ցավի, տենդի և նշագեղձերի մեծացման հետ ավելի տիպիկ են ինֆեկցիոն մոնոնուկլեոզին[18]։ Պետք է տարբերակել նաև Էպիգլոտիտից, Կավասակիի հիվանդությունից, սուր հետվիրուսային ինֆեկցիայից, Լյուդվիգի անգինայից, Լյումիերի համախտանիշից, հարնշիկային և հետըմպանային թարախակույտից։
Կանխարգելում
խմբագրելՏոնզիլեկտոմիան՝ նշագեղձերի հեռացումը, հանդիսանում է կարևոր կանխարգելիչ միջոց հաճախակի կրկնվող կոկորդի ինֆեկցիաների ժամանակ (երեք տարի և ավել)[19]։ Սակայն այս միջոցի օգուտները այնքան էլ շատ չեն, բացի այդ հիվանդության դրվագները ժամանակի ընթացքում աստիճանաբար մեղմանում են այլ կանկարգելիչ միջոցառումների շնորհիվ[20][21][22]։ A խմբի ստրեպտակոկի քրոնիկական կրող հանդիսացող հիվանդների մոտ ֆարինգիտի կրկնվող դեպքերը կարող են կապված լինել հետադարձ վիրուսային ինֆեկցիաների հետ[8]։ Այն հիվանդները, ովքեր չունեն ախտանիշներ կամ համարվում են մանրէի կրող բուժումը ցուցված չէ՝ տարածման և բարդությունների ցածր ռիսկի շնորհիվ[8]։
Բուժում
խմբագրելՉբուժված ստրեպտոկոկային ֆարինգիտը սովորաբար անցնում է մի քանի օրից[7]։ Հակամանրէային դեղերով բուժումը նվազեցնում է սուր հիվանդության տևողությունը մոտ 16 ժամով[7]։ Այս դեղերի օգտագործման հիմնական պատճառը բարդություններից խուսափելն է՝ ռևմատիկ տենդ և հետըմպանային թարախակույտեր[7]։ Հակաբիոտիկները կանխում են սուր ռևմատիկ տենդի առաջացումը, եթե օգտագործվում են հիվանդության սկզբից 9 օրվա ընթացքում[11]։
Ցավազրկում
խմբագրելԿոկորդի ցավի ժամանակ օգնում է պարացետոլը (ացետամինոֆեն) և ոչ ստերոիդ հակաբորբոքային դեղերը (ՈՍՀԲԴ)[23]։ Մածուցիկ լիդոկայինը ևս կարող է լինել օգտակար[24]։ Չնայած ստերոիդները օգնում են ցավի ժամանակ[11][25], բայց պարտատդիր չեն[8]։ Ասպիրինը կարող է օգտագործվել մեծահասակների մոտ, բայց ոչ երեխաների՝ Ռեյի համախտանիշի պատճառով[11]։
Հակամանրէային դեղեր
խմբագրելԱՄՆ-ում ընտրության դեղամիջոց է հանդիսանում պենիցիլին V-ը իր անվտանգության, մատչելիության և արդյունավետության շնորհիվ[7]։ Եվրոպայում նախընտրում են ամոքսացիլին[26]։ Հնդկաստանում ռևմատիկ տենդի առաջացման բարձր ռիսկի պատճառով առաջին ընտրության դեղամիջոց համարվում է ներմկանային բենզատին պենիցիլին G[11]:
Համապատասխան հակաբիոտիկները նվազեցնում են 3-5 օր տևող ախտանիշները մինչև մեկ օր, ինչպես նաև նվազեցնում են վարակելիությունը[17]։ Այս դեղերի նշանակման առաջնային նպատակը հանդիսանում է բարդությունների առաջացման հավանականության նվազեցումը[27]։ Հակաբիոտիկների նշանակման դրական արդյունքը պետք է գերազանցի նրա կողմնակի ազդեցություններին[10] և պետք է խուսափել առողջ մարդկանց հակամիկրոբային բուժում նշանակելուց[27][28]։
Էրիթրոմիցինը և այլ մակրոլիդները, կլինդամիցինը ցուցված են պենիցիլինից ծանր ալերգիաների դեպքում[7][8]։ Առաջի սերնդի ցեֆալոսպորինները կարող են կիրառվել ոչ ծանր ալերգիաների դեպքում[7][29][30]։ Ստրեպտոկոկային ինֆեկցիաները կարող են բերել նաև սուր գլոմերուլոնեֆրիտի, որի առաջացման հավանականությունը չի նվազում հակաբիոտիկներ կիրառելուց[11]։
Կանխատեսում
խմբագրելՍտրեպ ֆարինգիտի ախտանիշները սովորաբար անցնում են 3-5 օր հետո անկախ բուժումից[17]։ Հակաբիոտիկներով բուժումը նվազեցնում է բարդությունների առաջացման և վարակելիության ռիսկը։ Երեխաները կարող են հաճախել դպրոց հակաբիոտիկային բուժումը սկսելուց 24 ժամ հետո[7]։ Մեծահասակների մոտ բարդությունների ռիսկը ցածր է[8]։ Զարգացած երկրներում սուր ռևմատիկ տենդը երեխաների մոտ հազվադեպ է հանդիպում։ Այնուամենայնիվ այս հիվանդությունը ձեռքբերովի սրտի հիվանդությունների առաջատար պատճառներից է Հնդկաստանում, Հարավային Աֆրիայում և Ավստրալիայի որոշ մասերում[8]։
Բարդություններն են Կաղապար:Colbegin
- Սուր ռևմատիկ տենդ[9]
- քութեշ[31]
- ստրեպտոկոկային տոքսիկ շոկի համախտանիշ[31][32]
- գլոմերուլոնեֆրիտ[33]
- մանկական աուտոիմուն նյարդահոգեկան խանգարում ստրեպտոկոկային ինֆեկցիայից հետո (անգլ․՝PANDAS syndrome)[33]
- հարնշիկային թարախակույտ[8]
- պարանոցային լիմֆադենիտ[8]
- մաստոիդիտ[8]
Համաճարակաբանություն
խմբագրելԱՄՆ-ում ֆարինգիտը ամենատարածված հիվանդություններից է՝ 11 միլիոն մարդ տարեկան հիվանդանում է ստրեպտոկոկային ֆարինգիտով[7]։ Հանդիպման հաճախականությունը երեխաների մոտ կազմում է 15–40%[6][7] և 5–15% մեծահասակների մոտ։ Հիվանդությունը դրսևորվում է ձմռանը և վաղ գարնանը։
Ծանոթագրություններ
խմբագրել- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 «Is It Strep Throat?». CDC. 2015 թ․ հոկտեմբերի 19. Արխիվացված օրիգինալից 2016 թ․ փետրվարի 2-ին. Վերցված է 2016 թ․ փետրվարի 2-ին.
- ↑ 2,0 2,1 2,2 2,3 Török, edited by David A. Warrell, Timothy M. Cox, John D. Firth ; with guest ed. Estée (2012). Oxford textbook of medicine infection. Oxford: Oxford University Press. էջեր 280–281. ISBN 9780191631733. Արխիվացված օրիգինալից 2016 թ․ հոկտեմբերի 10-ին.
{{cite book}}:|first1=has generic name (օգնություն)CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑ 3,0 3,1 Jr, [edited by] Allan H. Goroll, Albert G. Mulley (2009). Primary care medicine : office evaluation and management of the adult patient (6th ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. էջ 1408. ISBN 9780781775137. Արխիվացված օրիգինալից 2016 թ․ սեպտեմբերի 15-ին.
{{cite book}}:|first1=has generic name (օգնություն)CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑ 4,0 4,1 Harris, AM; Hicks, LA; Qaseem, A (2016 թ․ հունվարի 19). «Appropriate Antibiotic Use for Acute Respiratory Tract Infection in Adults: Advice for High-Value Care From the American College of Physicians and the Centers for Disease Control and Prevention». Annals of Internal Medicine. 164: 425. doi:10.7326/M15-1840. PMID 26785402.
- ↑ Weber, R (2014 թ․ մարտ). «Pharyngitis». Primary care. 41 (1): 91–8. doi:10.1016/j.pop.2013.10.010. PMID 24439883.
- ↑ 6,0 6,1 6,2 Shaikh N, Leonard E, Martin JM (2010 թ․ սեպտեմբեր). «Prevalence of streptococcal pharyngitis and streptococcal carriage in children: a meta-analysis». Pediatrics. 126 (3): e557–64. doi:10.1542/peds.2009-2648. PMID 20696723.
- ↑ 7,00 7,01 7,02 7,03 7,04 7,05 7,06 7,07 7,08 7,09 7,10 7,11 7,12 7,13 7,14 7,15 7,16 7,17 7,18 7,19 7,20 7,21 7,22 Choby BA (2009 թ․ մարտ). «Diagnosis and treatment of streptococcal pharyngitis». Am Fam Physician. 79 (5): 383–90. PMID 19275067. Արխիվացված օրիգինալից 2015 թ․ փետրվարի 8-ին.
- ↑ 8,00 8,01 8,02 8,03 8,04 8,05 8,06 8,07 8,08 8,09 8,10 8,11 8,12 Shulman, ST; Bisno, AL; Clegg, HW; Gerber, MA; Kaplan, EL; Lee, G; Martin, JM; Van Beneden, C (2012 թ․ սեպտեմբերի 9). «Clinical Practice Guideline for the Diagnosis and Management of Group A Streptococcal Pharyngitis: 2012 Update by the Infectious Diseases Society of America». Clinical Infectious Diseases. 55 (10): e86–102. doi:10.1093/cid/cis629. PMID 22965026.
- ↑ 9,0 9,1 Brook I, Dohar JE (2006 թ․ դեկտեմբեր). «Management of group A beta-hemolytic streptococcal pharyngotonsillitis in children». J Fam Pract. 55 (12): S1–11, quiz S12. PMID 17137534.
- ↑ 10,0 10,1 10,2 10,3 10,4 10,5 Hayes CS, Williamson H (2001 թ․ ապրիլ). «Management of Group A beta-hemolytic streptococcal pharyngitis». Am Fam Physician. 63 (8): 1557–64. PMID 11327431. Արխիվացված օրիգինալից 2008 թ․ մայիսի 16-ին.
- ↑ 11,0 11,1 11,2 11,3 11,4 11,5 Baltimore RS (2010 թ․ փետրվար). «Re-evaluation of antibiotic treatment of streptococcal pharyngitis». Curr. Opin. Pediatr. 22 (1): 77–82. doi:10.1097/MOP.0b013e32833502e7. PMID 19996970.
- ↑ Lindbaek M, Høiby EA, Lermark G, Steinsholt IM, Hjortdahl P (2004). «Predictors for spread of clinical group A streptococcal tonsillitis within the household». Scand J Prim Health Care. 22 (4): 239–43. doi:10.1080/02813430410006729. PMID 15765640.
- ↑ Rakel, edited by Robert E. Rakel, David P. (2011). Textbook of family medicine (8th ed.). Philadelphia, PA.: Elsevier Saunders. էջ 331. ISBN 9781437711608. Արխիվացված օրիգինալից 2017 թ․ սեպտեմբերի 8-ին.
{{cite book}}:|first=has generic name (օգնություն)CS1 սպաս․ բազմաթիվ անուններ: authors list (link) - ↑ Cohen, JF; Cohen, R; Levy, C; Thollot, F; Benani, M; Bidet, P; Chalumeau, M (2015 թ․ հունվարի 6). «Selective testing strategies for diagnosing group A streptococcal infection in children with pharyngitis: a systematic review and prospective multicentre external validation study». Canadian Medical Association Journal. 187 (1): 23–32. doi:10.1503/cmaj.140772. PMC 4284164. PMID 25487666.
- ↑ Smith, Ellen Reid; Kahan, Scott; Miller, Redonda G. (2008). In A Page Signs & Symptoms. In a Page Series. Hagerstown, Maryland: Lippincott Williams & Wilkins. էջ 312. ISBN 0-7817-7043-2.
- ↑ Lean, WL; Arnup, S; Danchin, M; Steer, AC (2014 թ․ հոկտեմբեր). «Rapid diagnostic tests for group A streptococcal pharyngitis: a meta-analysis». Pediatrics. 134 (4): 771–81. doi:10.1542/peds.2014-1094. PMID 25201792.
- ↑ 17,0 17,1 17,2 17,3 Bisno AL, Gerber MA, Gwaltney JM, Kaplan EL, Schwartz RH (2002 թ․ հուլիս). «Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Infectious Diseases Society of America» (PDF). Clin. Infect. Dis. 35 (2): 113–25. doi:10.1086/340949. PMID 12087516.
- ↑ Ebell MH (2004). «Epstein-Barr virus infectious mononucleosis». Am Fam Physician. 70 (7): 1279–87. PMID 15508538. Արխիվացված օրիգինալից 2008 թ․ հուլիսի 24-ին.
- ↑ Johnson BC, Alvi A (2003 թ․ մարտ). «Cost-effective workup for tonsillitis. Testing, treatment, and potential complications». Postgrad Med. 113 (3): 115–8, 121. doi:10.3810/pgm.2003.03.1391. PMID 12647478.
- ↑ van Staaij BK, van den Akker EH, van der Heijden GJ, Schilder AG, Hoes AW (2005 թ․ հունվար). «Adenotonsillectomy for upper respiratory infections: evidence based?». Archives of Disease in Childhood. 90 (1): 19–25. doi:10.1136/adc.2003.047530. PMC 1720065. PMID 15613505.
- ↑ Burton, MJ; Glasziou, PP; Chong, LY; Venekamp, RP (2014 թ․ նոյեմբերի 19). «Tonsillectomy or adenotonsillectomy versus non-surgical treatment for chronic/recurrent acute tonsillitis». The Cochrane Database of Systematic Reviews (11): CD001802. doi:10.1002/14651858.CD001802.pub3. PMID 25407135.
- ↑ Morad, Anna; Sathe, Nila A.; Francis, David O.; McPheeters, Melissa L.; Chinnadurai, Sivakumar (2017 թ․ հունվարի 17). «Tonsillectomy Versus Watchful Waiting for Recurrent Throat Infection: A Systematic Review». Pediatrics (անգլերեն). 139 (2): e20163490. doi:10.1542/peds.2016-3490. ISSN 0031-4005. PMC 5260157. PMID 28096515. Արխիվացված օրիգինալից 2017 թ․ օգոստոսի 13-ին.
- ↑ Thomas M, Del Mar C, Glasziou P (2000 թ․ հոկտեմբեր). «How effective are treatments other than antibiotics for acute sore throat?». Br J Gen Pract. 50 (459): 817–20. PMC 1313826. PMID 11127175.
- ↑ «Generic Name: Lidocaine Viscous (Xylocaine Viscous) side effects, medical uses, and drug interactions». MedicineNet.com. Արխիվացված օրիգինալից 2010 թ․ ապրիլի 8-ին. Վերցված է 2010 թ․ մայիսի 7-ին.
- ↑ Wing, A; Villa-Roel, C; Yeh, B; Eskin, B; Buckingham, J; Rowe, BH (2010 թ․ մայիս). «Effectiveness of corticosteroid treatment in acute pharyngitis: a systematic review of the literature». Academic Emergency Medicine. 17 (5): 476–83. doi:10.1111/j.1553-2712.2010.00723.x. PMID 20536799.
- ↑ Bonsignori F, Chiappini E, De Martino M (2010). «The infections of the upper respiratory tract in children». Int J Immunopathol Pharmacol. 23 (1 Suppl): 16–9. PMID 20152073.
- ↑ 27,0 27,1 Snow V, Mottur-Pilson C, Cooper RJ, Hoffman JR (2001 թ․ մարտ). «Principles of appropriate antibiotic use for acute pharyngitis in adults» (PDF). Ann Intern Med. 134 (6): 506–8. doi:10.7326/0003-4819-134-6-200103200-00018. PMID 11255529. Արխիվացված (PDF) օրիգինալից 2004 թ․ փետրվարի 4-ին.Կաղապար:Update inline
- ↑ Hildreth, AF; Takhar, S; Clark, MA; Hatten, B (2015 թ․ սեպտեմբեր). «Evidence-Based Evaluation And Management Of Patients With Pharyngitis In The Emergency Department». Emergency medicine practice. 17 (9): 1–16, quiz 16–7. PMID 26276908.
{{cite journal}}: Invalid|url-access=y(օգնություն) - ↑ Pichichero, M; Casey, J (2006 թ․ հունիս). «Comparison of European and U.S. results for cephalosporin versus penicillin treatment of group A streptococcal tonsillopharyngitis». European Journal of Clinical Microbiology & Infectious Diseases. 25 (6): 354–64. doi:10.1007/s10096-006-0154-7. PMID 16767482.
- ↑ van Driel, ML; De Sutter, AI; Habraken, H; Thorning, S; Christiaens, T (2016 թ․ սեպտեմբերի 11). «Different antibiotic treatments for group A streptococcal pharyngitis». The Cochrane Database of Systematic Reviews. 9: CD004406. doi:10.1002/14651858.CD004406.pub4. PMID 27614728.
- ↑ 31,0 31,1 «UpToDate Inc». Արխիվացված օրիգինալից 2008 թ․ դեկտեմբերի 8-ին.
- ↑ Stevens DL, Tanner MH, Winship J, և այլք: (1989 թ․ հուլիս). «Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A». N. Engl. J. Med. 321 (1): 1–7. doi:10.1056/NEJM198907063210101. PMID 2659990.
- ↑ 33,0 33,1 Hahn RG, Knox LM, Forman TA (2005 թ․ մայիս). «Evaluation of poststreptococcal illness». Am Fam Physician. 71 (10): 1949–54. PMID 15926411.